介绍
在重症监护病房(ICU)中,大约10%至15%准备与呼吸机分离的患者经历拔管失败,导致再插管。在被认为有高风险的患者中,这些比率甚至可能超过20%。因为插管与死亡率特别高有关,旨在避免插管的氧合策略值得考虑。虽然非侵入性通气可以防止高危患者的插管后呼吸衰竭,与标准氧气相比,只有2项小规模随机临床试验(RCT)显示插管率降低。新的国际临床实践指南建议使用非侵入性通气来预防拔管失败高风险患者的拔管后呼吸衰竭。然而,到目前为止,没有大规模的RCT表明与标准氧气相比,非侵入性通气的再插管率显著降低。因此,大多数患者在临床实践中接受标准氧气治疗,其中只有10%的患者在ICU拔管后接受无创通气。
与标准氧气相比,高流量鼻氧是一种替代策略,可以降低ICU中再插管的风险。一项大规模的RCT报告称,在防止高危患者再插管方面,高流量鼻氧不劣于无创通气。而高流量鼻氧可以被视为拔管后的参考治疗,使用高流量鼻氧和无创通气可以进一步改善气体交换和呼吸工作,从而避免插管。
这种涉及ICU中拔管失败高风险患者的多中心RCT,以确定与单独拔管后高流量鼻氧相比,非侵入性通气的高流量鼻氧是否可以降低再插管率。
方法
这项研究在法国的30个重症监护室进行。成年患者在根据国际会议关于撤机的共识成功进行自发性呼吸试验后,在重症监护室插管超过24小时,并准备进行拔管,如果他们有拔管失败的高风险(即超过65岁或患有任何潜在的慢性心脏或肺部疾病),则进行注册。慢性心脏病包括左心室功能障碍,无论原因如何,由左心室射血分数等于或低于45%定义;心源性肺水肿史;有记录的缺血性心脏病;或长久性房颤。基础慢性肺病包括慢性阻塞性肺病、肥胖-低通气综合征或限制性肺病。
主要排除标准是长期治疗,无创通气或持续气道正压通气,非侵入性通气禁忌症,潜在的慢性神经肌肉疾病(肌病或重症肌无力),或导致插管的创伤性脑损伤,以及接受计划外拔管(意外或自拔管)或在拔管时不重新插管命令的患者。
随机化
随机化是使用基于网络的集中管理系统在4名参与者的排列块(调查人员不知道)中计算机生成的,在自发呼吸试验结束时根据二氧化碳(Paco2)水平(≤45或>45毫米汞柱)的中间和动脉分压进行分层(如果没有测量,则在试验前进行机械通气)。在Paco2水平上进行了分层,以包括2组相同数量的高碳酸血症患者,因为非侵入性通气对这些患者可能更有效。患者按1:1的比例随机分配,在拔管后立即单独接受高流量鼻氧(对照组)或无创通气(干预组)。
分配到对照组的患者连续单独使用高流量鼻氧治疗至少48小时,流量为50升/分钟,并调整了吸入氧浓度(Fio2)以获得足够的氧合,脉搏血氧饱和度(Spo2)测量的氧饱和度至少为92%。为了提供足够的加湿,加热加湿器的温度设置为37°C。
分配到干预组(此处称为非侵入性通气组)的患者接受高流量鼻氧和非侵入性通气治疗。拔管后立即开始无创通气,在拔管后48小时内,头一次至少4小时,很小持续时间至少为每天12小时。在整个夜间期间,促进了非侵入性通气的持续应用。使用具有非侵入性通气模式的ICU呼吸机或压力支持模式下的专用双级呼吸机进行非侵入性通气,很低压力支持水平为5厘米H2O,目标潮气量约为6至8毫升/千克的预测体重,呼气末正压水平在5至10厘米H2O之间,并调整Fio2以获得足够的氧合(Spo2 ≥92%)。在无创通气期间,像对照组一样输送了高流量的鼻氧。单独高流量鼻氧组在高流量氧气下进行治疗1小时后,在无创通气组进行无创通气下进行血气分析。在2组中,患者至少接受了48小时的治疗。当拔管48小时后没有呼吸衰竭的迹象时,治疗停止并切换到标准氧气。根据患者的呼吸状况,可以继续治疗,直到呼吸完全恢复。在既定的插管后呼吸衰竭的情况下,根据新的国际临床实践指南,不鼓励使用无创通气,鉴于它没有被证明的好处甚至可以通过推迟插管来增加死亡风险。
结果
主要结果是拔管后7天内需要再插管的患者比例。为了确保各部位适应症的一致性并降低延迟插管的风险,如果满足以下标准之一,患者会立即重新插管:严重呼吸衰竭、需要血管加压剂的血流动力学衰竭、神经系统衰竭(改变意识,格拉斯哥昏迷量表评分<12)或心脏或呼吸骤停。导致再插管的严重呼吸衰竭由以下至少2个标准来定义:呼吸速率大于每分钟35次,临床症状表明呼吸窘迫,辅助呼吸肌激活,呼吸性酸中毒定义为pH值低于7.25单位,Paco2大于45毫米汞柱,低氧血症定义为需要Fio2在80%或以上,将Spo2水平保持在92%或以上,或Pao2:Fio2等于或低于100毫米汞柱。
次要结果包括48小时、72小时和ICU出院前的再插管;拔管后7天内插管后呼吸衰竭发作;拔管后治疗超过前48小时的患者比例;ICU和医院的住院时间;以及ICU、医院第28天和第90天的死亡率。插管后呼吸衰竭的发作由以下至少2个标准来定义:呼吸速率大于每分钟25次呼吸,提示呼吸窘迫的临床症状,呼吸酸中毒定义为pH值低于7.35单位,Paco2水平大于45毫米汞柱,低氧血症定义为需要Fio2至少50%以保持Spo2水平至少92%,或Pao2:Fio2比率等于或低于150毫米汞柱。
探索结果包括治疗开始后1小时的血气、再插管时间、符合再插管标准的患者比例、再插管原因、使用非侵入性通气作为救援疗法、在重症监护室再插管或死亡的患者比例以及再插管患者的死亡率。
结果
研究参与者
从2017年4月到2018年1月,在30个参与单位拔管了3121名患者,969人有资格纳入研究,648人接受了随机化(平均[SD]年龄,70[10]岁;219名女性[34%])。七名患者被排除,因为他们受到法国法律的保护,该法律在随机化时未知(n = 3),在拔管前死亡(n = 1),或缺少主要结果的数据(n = 3),分析中包括641名患者:302名患者被单独分配到高流量鼻氧,339名患者被分配到高流量鼻氧和非侵入性通气。
初始均值(SD)设置如下:在高流量鼻氧组中,气体流量为50(5)升/分钟,Fio2为0.41(0.13);在无创通气组中,压力支持水平为7.8(2.5)厘米H2O,PEEP为5.3(1.1)厘米H2O,Fio2为0.34(0.10),导致潮气量为8.6(2.9)毫升/千克的预测体重。
在无创通气组中,在拔管后前48小时内,无创通气平均(SD)为22(9)小时(前24小时内平均为13小时),由于20名患者的不耐受(6%),提供了4小时或更短的时间。在高流量鼻氧组中,高流量鼻氧在前48小时内平均(SD)为42(11)小时。
主要结果
第7天非侵入性通气的再插管率为11.8%(95%CI,8.4%-15.2%),高流量鼻氧单独插管率为18.2%(95%CI,13.9%-22.6%)(差异,-6.4%[95%CI,-12.0至-0.9];P = 0.02)。
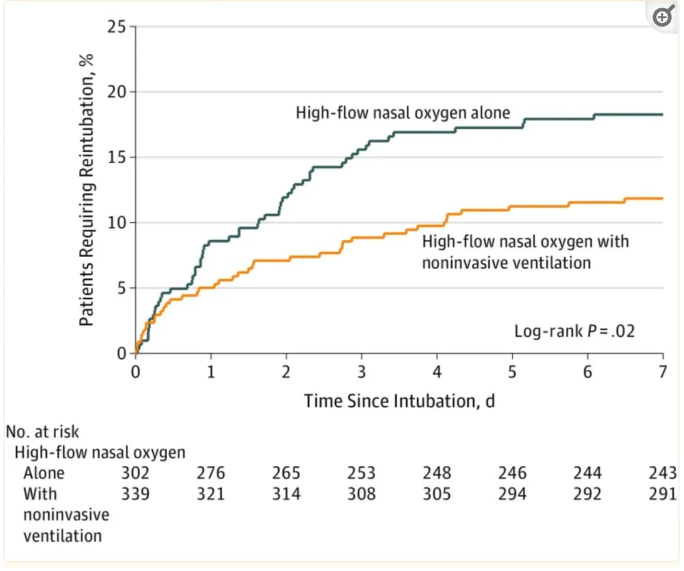
总体研究人群拔管至再插管时间的Kaplan-Meier分析
两组患者的中位观察时间均为7 d(四分位数间距7 ~ 7)。
次要结果
在48小时、72小时和ICU出院之前,非侵入性通气的再插管率也明显低于单独使用高流量鼻氧。第7天,无创通气时,拔管后呼吸衰竭的患者比例明显低于高流量鼻氧患者(21%对29%;差异,-8.7%[95%CI,-15.2%至-1.8%];P = 0.01)。在无创通气组中,非侵入性通气在前48小时后继续进行,86名患者(25%)的呼吸状态不完全恢复,而在高流量鼻氧单独组中,106名患者(35%)继续进行高流量鼻氧(差异,-9.7%[95%CI,-16.8%至-2.6%];P < .01)。重症监护病房、医院和第90天的死亡率在各组之间没有显著差异。
探索性结果
治疗开始一小时后,Pao2:FiO2在无创通气时高于单独使用高流量鼻氧(平均[SD],291 [97] mm Hg vs 254 [113] mm Hg;差异,37.0 [95% CI,19.7至54.3];P < .001),而高碳酸血症患者的比例没有差异(分别为21%与19%;差异,1.2%[95% CI,-5.4%至7.7%];P = .72)。
组间再插管的中位时间没有显著差异:无创通气33小时(IQR,7-81)和仅使用高流量鼻氧的39小时(IQR,12-67)(差异,-5.0[95%CI,-42.0至32.0];P = .76)。
在ICU中重新插管的100名患者中,96%符合预先规定的再插管标准:非侵入性通气组的95%(39/41)与高流量单用鼻氧组的97%(57/59)(差异,-1.5%[95%CI,-13.0%至7.4%];P = .99)。插管的原因是88名患者严重呼吸衰竭,37名患者神经衰竭,16名患者血流动力学衰竭,10名患者呼吸或心脏骤停。
在仅使用高流量鼻氧的70例拔管后呼吸衰竭的患者中,20名患者(29%)接受了非侵入性通气治疗,作为平均(SD)7(6)小时的救援治疗,其中10名患者(50%)需要再插管。
讨论
在这项多中心、随机、开放标签的试验中,高流量鼻氧与非侵入性通气相比,单独使用高流量鼻氧,在ICU插管后头7天内降低了再插管率。
这项研究旨在评估大量患者的非侵入性通气,这些患者每天在不同的ICU中特别容易识别和拔管。虽然无创通气可能对高碳酸血症患者的预后有益,这些患者仅占ICU中拔管失败高风险患者的20%至30%。65岁以上或患有慢性心脏或呼吸道疾病的患者也有重新插管的高风险并可能受益于非侵入性通气。
据我们所知,在ICU拔管后,高流量鼻氧与非侵入性通气的组合之前尚未评估过。一项初步研究观察到,在完全相同的人群中,第7天,无创通气和标准氧气的再插管率为15%。因此,该研究假设,将高流量鼻氧与无创通气相结合的新策略可以进一步降低再插管率,而对照组的估计率将超过15%。对于ICU的总体插管率约为15%,至少5%的差异(相对减少三分之一)将被视为临床意义重大,在之前评估插管作为主要结果的大型多中心RCT范围内。再插管率几乎完全与两组的预期率(18.2%和11.8%)完全相同,这加强了研究的外部有效性。
到目前为止,只有2个RCT观察到非侵入性通气的再插管率低于标准氧气。据我们所知,本研究是很大的RCT,显示在无创通气的ICU插管后重新插管的风险降低。与之前的RCT不同,该RCT报告了非高碳酸血患者在拔管24小时后应用的非侵入性通气和高流量鼻氧之间的再插率相似,这项研究将非侵入性通气和高流量鼻腔氧气结合至少48小时,必要时延长治疗时间。虽然非侵入性通气对氧合、肺泡通气和呼吸工作的有益影响得到了很好的证明,在非侵入性通气之间继续使用高流量的鼻氧,可以通过减少呼吸工作来进一步提供临床改善。
大约三分之一仅使用高流量鼻氧治疗的患者接受了无创通气作为抢救疗法,以防拔管后呼吸衰竭。虽然无创通气作为救援疗法可能会避免在许多情况下的插管,但事实证明,在这种情况下,它可能是有害的,并增加死亡率。此外,国际临床实践指南建议,不应将无创通气用于治疗已确定的拔管后呼吸衰竭患者。
局限性
这项研究有几个局限性。首先,对照组使用了高流量鼻氧而不是标准氧。然而,事实证明,与标准氧相比,高流量鼻氧的再插管率有所降低。根据参与中心的临床实践,单独使用标准氧气将被视为高危患者的次优策略。因此,在对照组中使用了高流量鼻氧来促进均衡和促进不同中心的夹杂物。
其次,主治医生不能对研究小组视而不见,这可以通过促进仅使用高流量鼻氧治疗的患者的早期再插管来改变再插管的决定。然而,几乎所有再插管患者都符合预先规定的再插管标准,他们的死亡率特别高(超过30%),这证实了再插管患者的严重程度很高。
第三,拔管前进行的自发性呼吸试验的分奶方案和类型可能影响了结果。27此外,识别高风险患者的纳入标准与之前的研究不同。然而,国际临床实践指南规定,可能受益于非侵入性通气的高风险患者是65岁以上或患有任何潜在心脏或呼吸道疾病的患者。
结论
在具有拔管失败高风险的机械通气患者中,与单独使用高流量鼻氧相比,在拔管后立即使用高流量鼻氧和无创通气可显著降低再插管的风险。
文献来源:
Thille, Arnaud W., Thille, Arnaud W., Muller, Grégoire., Gacouin, Arnaud., Coudroy, Rémi.. Effect of Postextubation High-Flow Nasal Oxygen With Noninvasive Ventilation vs High-Flow Nasal Oxygen Alone on Reintubation Among Patients at High Risk of Extubation Failure: A Randomized Clinical Trial. JAMA, 2019, 322(15):1465-1475.

手机 :13303239898
邮箱 :txjylqx@126.com
地址 : 石家庄市新华区石清路88号汇君城枫悦园2-1110
热门搜索:无创呼吸机,高流量呼吸湿化治疗仪,睡眠监测,肺功能
